Parkinson, una enfermedad incurable
La enfermedad de Parkinson (EP) es la segunda condición neurodegenerativa más frecuente, después de la enfermedad de Alzheimer, de curso crónico y progresivo, con afectación multisistémica, tanto a nivel del sistema nervioso central como periférico, lo que provoca la aparición de síntomas motores y no motores.
Janfreisy Carbonell Almonte, neuróloga de los Centros de Diagnóstico y Medicina Avanzada y de Conferencias Médicas y Telemedicina (Cedimat), explica que la degeneración neuronal en el cerebro conlleva a una disminución en los niveles de dopamina y la consiguiente aparición de los síntomas motores (temblor de reposo, rigidez muscular, lentitud del movimiento o bradicinesia, y en estadios avanzados, la inestabilidad de la postura).

Sin embargo, la degeneración afecta a otras áreas del sistema nervioso produciendo una alteración en otros neurotransmisores, dando lugar a una gran variabilidad de síntomas no motores.
Se han identificado como manifestaciones premotoras: la depresión, reducción del olfato, estreñimiento y el trastorno de conducta del sueño REM (insomnio, sueños vívidos, pesadillas).
La especialista señala que existen otros síntomas no motores que pueden aparecer en cualquier momento del transcurso de la enfermedad, “están también otros trastornos del sueño como gritos nocturnos, somnolencia diurna; fatiga crónica, episodios hipotensión arterial a los cambios de posición, principalmente a la bipedestación, la falta de control urinario como incontinencia o urgencia miccional, trastornos depresivos, ansiedad, apatía, trastornos de la deglución, sialorrea (exceso de salivación), sudoración excesiva, entre otros.
A pesar de todos los avances de la neurología, hoy en día, la mayoría de casos de la EP siguen siendo desconocido (más de 90 %). Es una enfermedad irreversible, por lo que tampoco se sabe del todo cómo prevenir su aparición.
La EP afecta prácticamente todas las razas por igual, donde a partir de los 60 años de edad a nivel mundial, la prevalencia de la población afectada alcanza aproximadamente 1-2 %, y más del 70 % de los diagnosticados con EP superan los 65 años.
Por lo tanto, la edad es un factor de riesgo para su desarrollo. No obstante, no es una patología exclusivamente de personas de edad avanzada ya que el 30 % de los diagnosticados son formas familiares que afectan a menores de 50 años, en este sentido, cobrando interés el factor genético (menos del 10 % de todos los casos de EP).
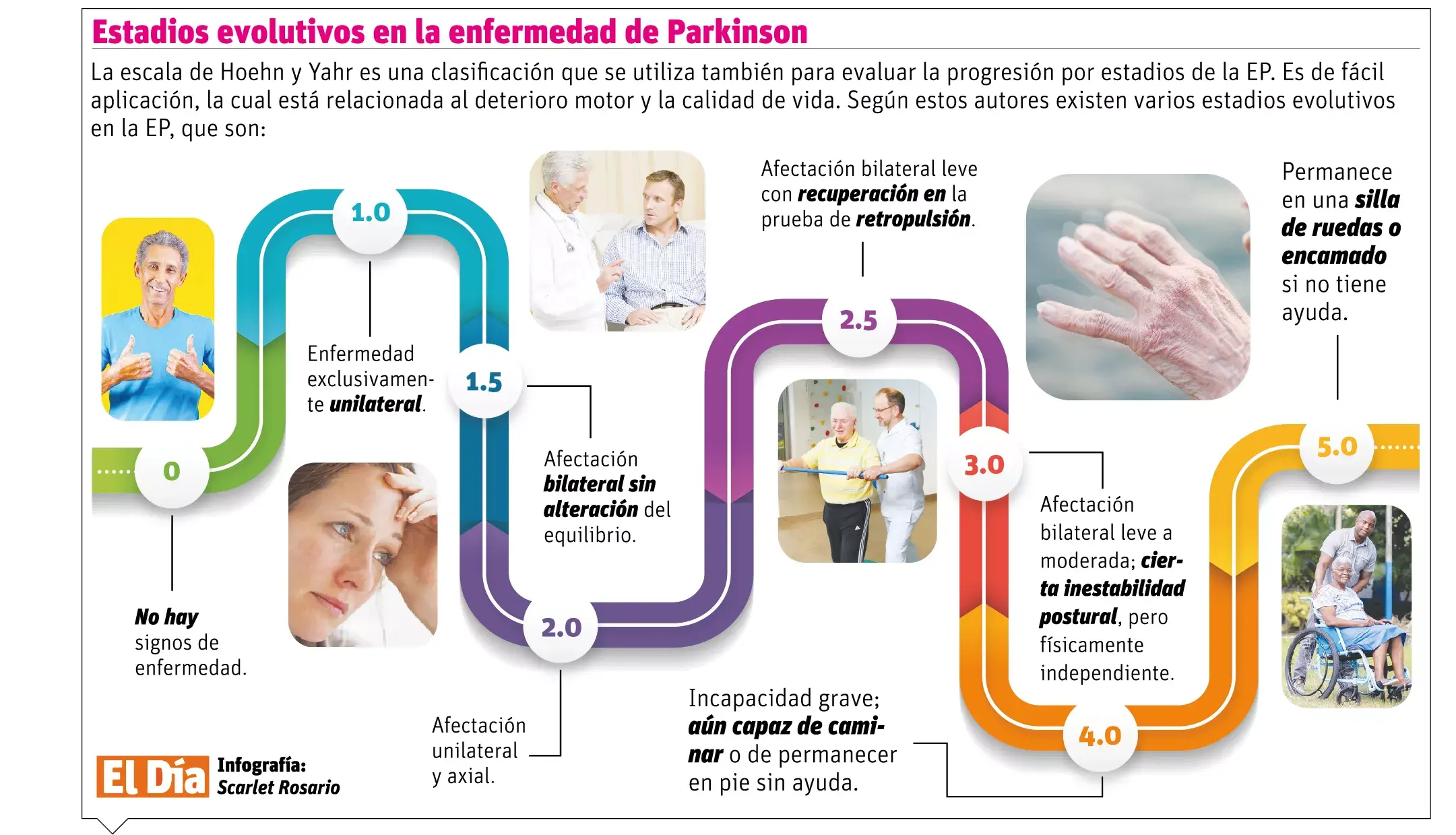
La médica indica que el diagnóstico de esta enfermedad es básicamente clínico, mediante una buena historia clínica y exploración física, a través de la detección de los signos y síntomas motores y no motores antes mencionados.
“Es muy útil para la detección y seguimiento del avance del proceso neurodegenerativo de la EP, la escala llamada UPDRS (escala de evaluación unificada de la enfermedad de Parkinson), la cual consta de múltiples valoraciones que miden el funcionamiento mental, la conducta y el ánimo; las actividades de la vida cotidiana y la función motora, las complicaciones del tratamiento, entre otras condiciones”, afirma la experta.
Existen unos criterios diagnósticos de apoyo como son la respuesta a la medicación con levodopa, evolución típica del cuadro clínico, la alteración en el SPECT cerebral, entre otros criterios a tener en cuenta para descartar de otras causas de párkinson.
Las pruebas complementarias que se suelen solicitar (RMN cerebral, TAC craneal) no suelen mostrar alteraciones específicas, sirven para descartar otras causas de parkinsonismo de origen vascular o estructural cerebral (procesos tumorales, hemorragia o isquemia cerebral, entre otras). También es importante descartar otras causas secundarias de parkinsonismo como son aquellas por el uso de ciertos medicamentos que contrarrestan la acción de dopamina y origen metabólico.
El SPECT cerebral es la prueba de neuroimagen que identifica los receptores de la dopamina evaluando la integridad del sistema nigroestriado cerebral, alteración desde donde se deriva la parte motora del EP.
Tratamiento
La galena destaca que la EP es una condición crónica, por los que las terapias medicamentosas hoy en día están dirigidas a mejorar transitoriamente la sintomatología motoras y no motoras.
Los tratamientos farmacológicos establecidos son la levodopa/carbidopa o benserazida y los fármacos agonistas dopaminérgicos como el pramipexol y la amantadina, los cuales ayudan a aportar la dopamina que paulatinamente se agota en las áreas cerebrales afectadas.
Así como también están las terapias que generalmente se utilizan como coadyuvantes de los tratamientos antes mencionadas como la rasagilina (inhibidor de la monoaminooxidasa tipo B) y/o el entacapone (inhibidor de la catecol-O-metiltransferasa); que ayudan a aprovechar mejor la disponibilidad de la dopamina, prolongando la supervivencia de dicho neurotransmisor durante su metabolismo.
Estudios
—Ejercicio y terapia
Estudios recientes han determinado que, con ciertas rutinas de ejercicio y terapias físicas, se podría ralentizar la progresión neurodegenerativa de dicha enfermedad en aproximadamente 2 a 2.5 años.
Recomendación
Las terapias de rehabilitación complementarias son de gran importancia: la terapia ocupacional, logopedia, terapia psicológica (para el paciente como para sus cuidadores/familiares).
Todas estas terapias contribuyen, de alguna u otra forma, a que los pacientes con EP mantengan una vida más saludable, y activa, con el mayor grado de autocontrol de las funciones; mejorando de esta forma la calidad de vida no solo de estos pacientes, sino también la de sus familiares.





